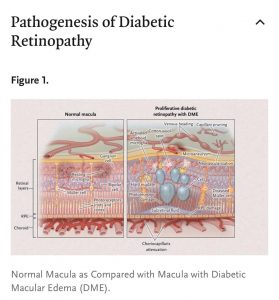
A duração do diabetes e o nível de controle glicêmico têm um efeito importante no desenvolvimento de complicações do diabetes (Figura 1)
No entanto, fatores de risco conhecidos são preditores relativamente ruins de desenvolvimento ou progressão da retinopatia, e os estudos de associação genética se mostraram decepcionantes.
As complicações com risco de visão geralmente surgem do aumento da permeabilidade vascular da retina, complicações da neovascularização da retina ou da câmara anterior ou perda vascular extensa na retina central.
Uma variedade de mecanismos subjacentes à retinopatia diabética foram postulados.
Em humanos, agentes anti-inflamatórios como glicocorticóides podem melhorar o edema macular diabético e diminuir as taxas de complicações da retinopatia diabética proliferativa, sugerindo que a inflamação pode ser um componente importante.
Se a retinopatia diabética começa como uma vasculopatia ou uma neuropatia não é conhecida.
O afinamento das camadas internas da retina precedem a evidência clínica de lesões vasculares relacionadas ao diabetes.
Além disso, o teste psicométrico sugeriu que a função neural anormal ocorre antes do desenvolvimento da vasculopatia visível, embora ainda não tenha sido demonstrado de forma confiável a neuropatia para prever o desenvolvimento da vasculopatia.
A isquemia retiniana resulta em hipóxia tecidual e se manifesta como não perfusão capilar.
A hipóxia é um poderoso indutor da expressão do fator de crescimento endotelial vascular (VEGF), resultando em concentrações elevadas de VEGF no vítreo e na retina.
O VEGF é um potente mediador da angiogênese e permeabilidade vascular.
Em modelos animais, a isquemia retiniana ou a administração de VEGF no vítreo pode induzir alterações vasculares semelhantes à retinopatia diabética, e os inibidores de VEGF podem bloquear o processo.
Vários processos aberrantes ocorrem individualmente ou em conjunto à medida que a retinopatia diabética se desenvolve.
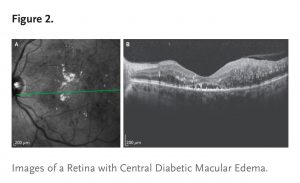
O aumento da permeabilidade vascular da retina pode causar espessamento central da retina (edema macular diabético) devido à presença de líquido intra-retiniano e sub-retiniano (Figura 2).
O edema macular diabético é uma das principais causas de perda moderada da visão (frequentemente definida como uma perda de três ou mais linhas de visão em um gráfico ocular, em que uma linha é igual a cinco letras).
Quando a isquemia retiniana se generaliza, pode causar perda de visão devido à disfunção ou morte das células da retina neural, incluindo os fotorreceptores retinianos sensíveis à luz.
A retinopatia diabética proliferativa pode se desenvolver com neovascularização no disco óptico, íris ou em outros locais da retina; esse distúrbio e suas complicações associadas, como hemorragia vítrea, isquemia central da retina e descolamento tracionário da retina, são as principais causas de acentuada perda de visão em pacientes com diabetes.
• Avanços na Geração de Imagens
Diferentemente das estruturas de muitos outros órgãos ou partes de órgãos, as características morfológicas da retina podem ser vistas diretamente por meio de imagens não invasivas em consultório (Tabela S1 no Apêndice Suplementar, disponível com o texto completo deste artigo em NEJM).
Historicamente, a avaliação da retinopatia diabética se baseou na fotografia colorida da retina, que pode ser usada para visualizar aproximadamente um terço da superfície da retina (retina posterior) e na angiografia com fluoresceína, na qual um corante fluorescente injetado por via intravenosa é usado para avaliar a estrutura vascular e a permeabilidade .
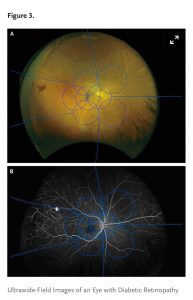
Uma técnica mais recente, a fotografia de fundo ultra-amplo do fundo, permite avaliar mais de 80% da superfície da retina a partir de uma única imagem (Figura 3A e 3B)
Achados na periferia da retina, que não são visíveis em fotografias padrão da Além disso, com o desenvolvimento de abordagens cada vez mais sofisticadas da tomografia de coerência óptica (OCT), agora podemos avaliar de forma não invasiva estruturas retinianas na face (Figura 2A) e em corte transversal (Figura 2B), incluindo a extensão e a localização do espessamento da retina e alterações morfológicas na retina neural que podem afetar a função visual.
Um avanço ainda mais recente, denominado angiografia da OCT, permite visualização não invasiva e avaliação morfológica dos vasos retinianos perfundidos (Figura 4).
A angiografia da OCT detecta o movimento das células sanguíneas, usado para produzir um mapa de perfusão nas três camadas dos vasos da retina.
Dado o dano microvascular que ocorre no início da retinopatia diabética, a quantificação de anormalidades da vasculatura da retina pode fornecer informações sobre a progressão da retinopatia diabética.
No entanto, esta técnica não pode ser facilmente utilizada para quantificar vazamento vascular ou a magnitude do fluxo sanguíneo.
Assim, a angiografia com fluoresceína permanece uma importante técnica de diagnóstico para detectar vazamentos (isto é, aumento da permeabilidade vascular).
Outra abordagem sofisticada de imagem envolve a tecnologia de óptica adaptativa.
Esse método pode ser usado com a oftalmoscopia a laser de varredura ou a iluminação de inundação.
Através da medição de imperfeições ópticas no olho e do uso de espelhos deformáveis para corrigir as aberrações resultantes na frente da onda refletida pelo olho, a óptica adaptativa leva de maneira não invasiva à resolução espacial da retina (até capilares de aproximadamente 2 μm de diâmetro), permitindo a visualização de fotorreceptores individuais e glóbulos vermelhos.
Juntas, essas novas ferramentas permitem uma avaliação longitudinal não invasiva e sem precedentes da estrutura e doença da retina.
No entanto, o uso dessas tecnologias de imagem pode ser dificultado pela confiabilidade desigual e pela dificuldade de obter imagens de alta qualidade, bem como pelo alto custo e falta de reembolso.
Com os copiosos dados gerados pelas técnicas de imagem, a inteligência artificial (IA) com aprendizado profundo agora está sendo aplicada às imagens da retina para identificar fatores relacionados aos resultados da retinopatia.
Especificamente, as abordagens da IA têm se mostrado eficazes na identificação de olhos em determinadas limiares de retinopatia, incluindo olhos que necessitam de encaminhamento para exame da retina.
Esforços adicionais estão focados na identificação de recursos de imagem da retina que podem prever o risco de agravamento da retinopatia e da resposta ao tratamento.
É claro que conforme novas técnicas de imagem geram mais detalhes e informações mais amplas e abordagens computadorizadas analisam essas informações de novas maneiras, é provável que surjam descobertas que permitam detectar as primeiras alterações na retinopatia diabética e predizer a progressão ou regressão da doença.
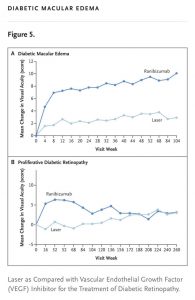
Observação Importante:
O gráfico de Laser X Ranicizumabe para retinopatia diabética ( Fig.5) no eixo vertical esta acuidade visual, que é função restrita à macula.
Para este gráfico ocorrer será necessário injeções mensais, ou bimestrais, em cada olho acometido (geralmente os 2 olhos) por período indeterminado. Nesta posologia o tratamento fica com baixa adesão. Nos EUA a média de injeções é de 2 a 3 injeções ao ano
Mas a luz no final do túnel esta acesa, faltando um veiculo que prorrogue o tempo de atuação da droga, espaçando as reaplicações .